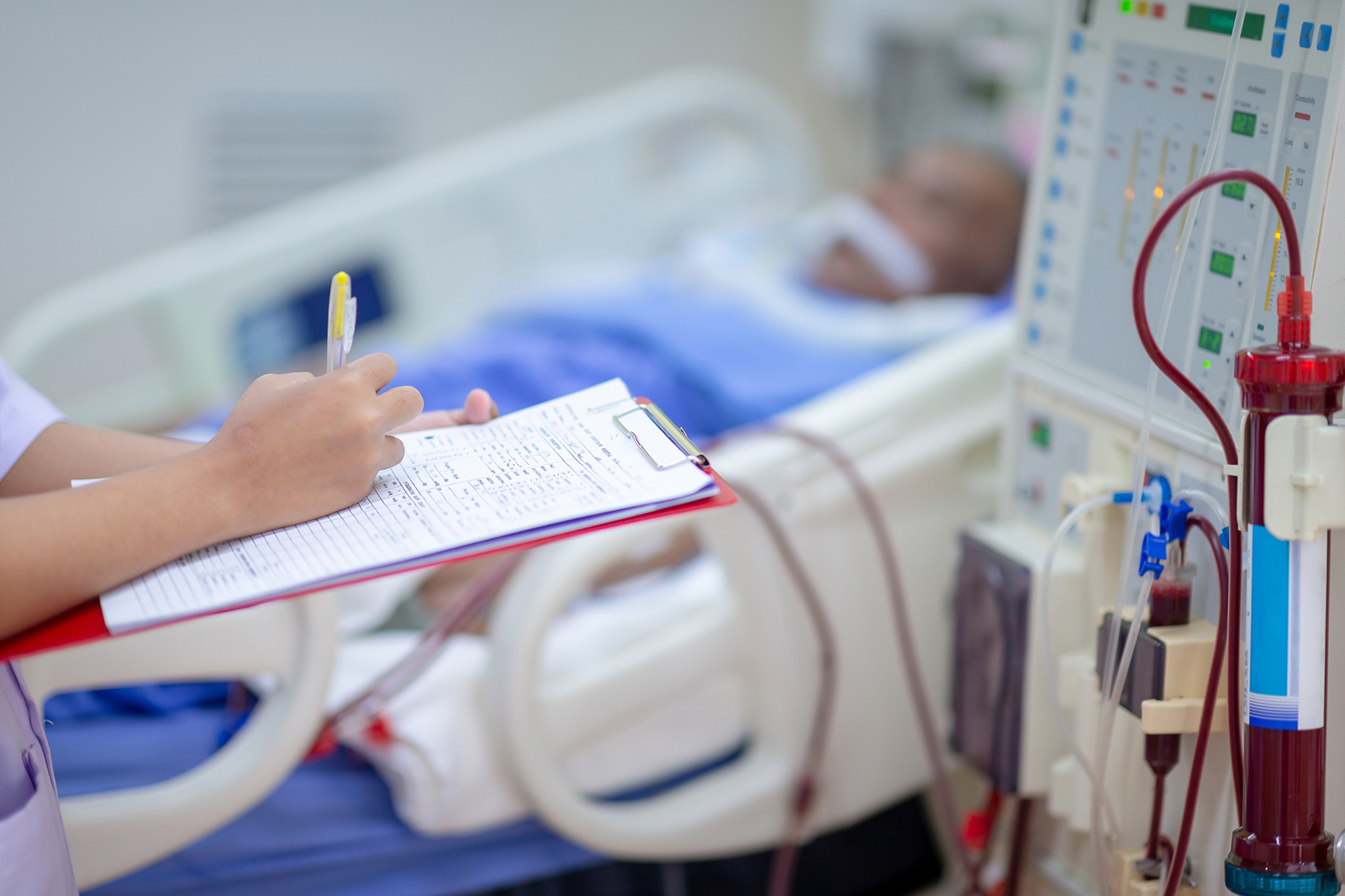
Теперь врачи Павлодарской детской областной больницы могут более эффективно бороться с острыми отравлениями у детей, приводящими к критическому состоянию. Аппарат гемодиафильтрации – это новинка в отделении детской кардионефрологии. И новинка очень нужная, особенно в экстренных ситуациях, когда счёт идет буквально на минуты.
Если температура
не спадает
Сегодняшний наш разговор – о заболеваниях почек у детей как врожденных, так и острых. Кстати, всегда исключайте последние, если грудничок несколько дней кряду температурит и температура почти не поддается снижению после приема жаропонижающих препаратов.
…Моей дочери было три месяца, когда мы загремели с ней в отделение кардионефрологии. До этого несколько дней лечили красное горло. Два вызванных врача на дом выписывали примерно одинаковые схемы лечения. Два, три, четыре дня, температура не то что не шла на убыль, как это обычно бывает при респираторных инфекциях, но, наоборот, ползла вверх, практически не реагируя ни на ибуфен, ни на парацетамол. Я уже собрала вещи для госпитализации в «инфекционку», куда нас дружно направили педиатры, когда заметила, что у ребенка непривычно долго сухие пеленки, хотя питьевой режим мы, чтобы сбить температуру, соблюдали, как полагается. Один анализ мочи – и всё встало на свои места. Четыре дня мы лечили горло, а у ребенка был пиелонефрит.
– Инфекции мочевыводящих путей у детей младшего возраста занимают второе место после острых респираторных инфекций. Причем в половине случаев воспалительный процесс стартует бессимптомно, из-за чего и страдает своевременность обращения за медицинской помощью, – рассказывает заведующая кардионефрологическим отделением Павлодарской областной детской больницы Назгуль Жанболатова.

Возникает вопрос, как же можно заподозрить у малыша именно инфекцию мочевыводящих путей?
– Вопрос действительно актуальный. У взрослых эта инфекция, как правило, сопровождается неприятными симптомами. У детей они чаще всего отсутствуют, за исключением высокой температуры. По сути сам по себе жар у ребенка в отсутствии каких-либо других видимых симптомов болезни и есть сигнал о начале воспаления в мочевом тракте. И единственный способ подтвердить или опровергнуть это – анализ мочи, – говорит павлодарский кардионефролог.
Инфекции мочевыводящих путей у детей имеют еще одну особенность – рецидивирующую. Именно поэтому уровень лейкоцитов в моче у ребенка нужно периодически контролировать, в особенности после ОРВИ. У моей дочери до года каждая вирусная инфекция давала повышение лейкоцитоза в моче.
– Чтобы избежать повторений инфекций мочевыводящих путей после респираторных инфекций, важно соблюдать питьевой режим, обеспечить ребенку сбалансированное питание и правильную гигиену наружных половых органов. Хотя всё это нужно делать не только во время ОРВИ, а всегда, – рекомендует эксперт.
И еще – никогда не приучайте ребенка терпеть, когда хочется в туалет. Опорожнять мочевой пузырь, как и кишечник, нужно по мере необходимости.
Это что касается острых заболеваний почек, успешно излечивающихся с помощью антибактериальной терапии. Но есть и куда более серьезные кардионефрологические болезни у детей, например, кистозная болезнь или врожденные пороки, требующие уже более кардинальных методов лечения.
Временное решение
Один из них – перитонеальный диализ. Сейчас на нем состоят пятеро детей. Было 12 с тех пор, как восемь лет назад этот метод успешно освоили в павлодарской детской областной. Кто-то достиг 18 лет и перешел с перитонеального диализа на гемодиализ, а кому-то повезло, и нашелся донор почки. Самому маленькому пациенту на перитонеальном диализе всего 4 года.
Чем отличается гемодиализ от диализа перитонеального? Функция у них одна – очищать кровоток при острой и хронической почечной недостаточности, но сам процесс проходит по-разному. При гемодиализе больного подключают к аппарату «искусственная почка», очищение происходит через кровоток, то есть кровь выводится из организма, фильтруется через диализатор и затем снова возвращается в организм. Процедура эта проводится три раза в неделю в больничных условиях. Это значит, что пациент привязан к диализу и не может далеко уехать.
Перитонеальный диализ – это та же заместительная терапия почек, но кровь от токсинов очищается в брюшине.
– В брюшную полость пациента вставляется специальный катетер. Через него вводится диализная жидкость. В брюшной полости она всасывает в себя конечные продукты обмена веществ из крови, при этом функцию фильтра выполняет сама брюшина – тонкая мембрана, выстилающая брюшную полость и покрывающая кишечный тракт. Диализную жидкость необходимо менять 4 раза в сутки, но делать это можно дома, процедура не требует каких-то специальных знаний и навыков. Плюс этого метода – отсутствие необходимости трижды в неделю посещать диализный центр. Минус – требуется операция по установке катетера в брюшную полость, но это прекрасно делают хирурги детской областной, не нужно ехать для этого в Астану, в центр материнства и детства, – говорит Назгуль Жанболатова.
Катетер устанавливается сроком на пять лет и потом заменяется на новый в соответствии с возрастом ребенка, если до этого времени ему не будет проведена операция по пересадке почки.
– То есть я правильно поняла, что перитонеальный диализ – это временное решение проблемы в период ожидания трансплантации? Полностью восстановить функцию почек с помощью этого метода невозможно?
– Да, если пациенту показан перитонеальный диализ, значит, у него не работают обе почки и требуется пересадка этого органа. Это временная терапия. Другое дело, что в Казахстане донора, в особенности для детей, можно ждать очень и очень долго, – поясняет моя собеседница, по совместительству главный внештатный детский нефролог Павлодарской области.
Сегодня в листе ожидания на пересадку почки – пятеро детей, то есть столько же, сколько и пациентов на перитонеальном диализе. И восемь операций по пересадке почки с 2016 года проведено. В основном это родственная трансплантация. Но есть ситуации, когда родственная трансплантация ребенку противопоказана. В Павлодаре есть один маленький пациент, у которого почечная недостаточность – это сопутствующее заболевание, а основное – атипичный ГУС (гемолитико-уремический синдром).
– При этом заболевании пересадка органов от родственников невозможна, организм этот орган отторгнет. Таким больным нужна пересадка органов от чужеродных доноров, – говорит Назгуль Жанболатова.
В Казахстане своего донора эта семья не дождалась. Родители с ребенком поехали в Беларусь, где институт донорства развит сильнее. И вот уже второй год маленький павлодарец благополучно живет с донорской почкой, пересаженной в Беларуси.
Сейчас там же ищут донора и еще для одного ребенка из Павлодара.
– К нам этот ребенок поступил в 2017 году после 4 месяцев бесполезного хождения по частным врачам, – продолжает рассказ заведующая отделением детской кардионефрологии. – У него были жалобы на боли в животе. 4 месяца в частных клиниках не могли поставить ребенку диагноз. Хотя нужно было сдать один-единственный анализ мочи. Его сделали в поликлинике, и сразу же, как только пришел результат, отправили пациента к нам. Впоследствии свою почку ребенку отдала мать, но она не прижилась, и семья снова в поисках донора.
– Назгуль Куанышбаевна, не могу не спросить, есть ли ещё какое-то оборудование, которого детскому отделению кардионефрологии, чтобы не отставать от современных методов лечения, неплохо было бы приобрести? Может быть, что-то из диагностики?
– Совсем недавно к нам поступил аппарат гемодиафильтрации, применяемый для экстренного очищения крови от токсинов. Это прямо настоящая палочка-выручалочка для нас, когда необходимо справиться с интоксикацией, например, после острых отравлений или осложнений после инфекций. Это как раз именно то, чего нам не хватало! Теперь этот аппарат у нас есть, и на данный момент я могу сказать, что по уровню оснащения наше отделение не уступает столичным аналогичным центрам.
К слову, не успели аппарат гемодиафильтрации установить, как он тут же пригодился в деле. В больницу доставили ребенка, у которого на фоне кишечной инфекции началась интоксикация организма, очень быстро развилась почечная недостаточность. Маленького пациента экстренно подключили к аппарату гемодиафильтрации, и через день у него уже стали спадать отеки.
– Возвращаясь к теме перитонеального диализа, есть ли какая-то сложность в нём именно для пациентов?
– Наверное, это соблюдение графика приема лекарств. Мы ведь вместе с токсинами выводим из организма и нужные ему вещества. Эти электролиты – калий, магний, натрий, хлор – нужно обязательно восполнять, иначе мы получим осложнения. А когда речь идет о ребенке, нелегко обеспечить своевременный прием лекарств.
Беседовала
Ирина ВОЛКОВА.